Streptococcal pharyngotonsillitis,
the importance of a correct diagnosis
Carlos Uriel Mercado-Díaz · Ulises Reyes-Gómez · José de Jesús Coria-Lorenzo
Katy Lizeth Reyes-Hernández · José Ecil Santos Hernández · Mario Niño-Roman
Ernesto Garzón-Sánchez · Ofelia Pérez Pacheco · Fernanda Paola Pérez-Ortega
Armando Quero Hernández · Lucia Leonor Cuevas-López
RESUMEN
El estreptococo betahemolítico del grupo A (EBGA) o Streptococcus pyogenes se considera como el principal agente causal (15%) de los cuadros de faringoamigdalitis aguda bacteriana en la comunidad, sobre todo en escolares (edad propia de incidencia máxima por este agente). Las escalas de predicción son de apoyo y no son recomendadas en menores de 3 años. Los antibióticos de primera línea siguen siendo las penicilinas, ya que aún no se ha demostrado resistencia a éstas. Actualmente se sugieren pautas cortas en la posología. Se revisan algunos conceptos básicos y prácticos sobre dicha patología para evitar el abuso de antibióticos cuando la etiología de la faringoamigdalitis es generalmente viral.
PALABRAS CLAVE
Abuso de antibióticos, diagnóstico, faringoamigdalitis, tratamiento oportuno, estreptococo betahemolítico del grupo A
ABSTRACT
Group A beta-hemolytic Streptococcus (GABHS) or Streptococcus pyogenes is considered the leading causative agent (15%) of acute bacterial pharyngotonsillitis. In the community, especially among school children, it is the age of maximum incidence for this agent. The prediction scales are supportive and are not recommended in children under three. The first-line antibiotics continues to be the penicillin since its resistance has not yet been demonstrated. Short regimens are currently suggested in the dos- age. Some basic and practical concepts about said pathology are reviewed. To avoid the abuse of an- tibiotics when the etiology of pharyngotonsillitis is generally viral.
KEYWORDS
Abuse of antibiotics, children, diagnosis, pharyngotonsillitis, timely treatment, group A beta-hemolytic Streptococcus
INTRODUCCIÓN
La faringoamigdalitis en la edad pediátrica tiene como etiología principal a los virus, hasta en un 70%, seguida de las bacterias en un 30%, siendo el EBGA su mejor representante, hasta en un 15%, predominando en las estaciones de invierno y primavera.1
Cuando se trata de etiología bacteriana en niños en edades comprendidas entre los 5 y 15 años (edad estreptocócica) el principal agente lo constituye el EBGA.
El EBGA o Streptococcus pyogenes es una bacteria grampositiva, no esporulada y no móvil, con un diámetro de 0.5 a 1 μm, utiliza glucosa y produce ácido láctico, no reduce los nitratos, no produce catalasa y es anaerobio facultativo, y en su pared se encuentra la proteína M que junto con la cápsula de ácido hialurónico dan la virulencia.1-3
En la actualidad se disponen de diversas herramientas para la detección bacteriana, como pruebas moleculares, pruebas rápidas estreptocócicas o cultivos faríngeos, y escalas, como los criterios clínicos de Centor modificados por McIsaac y Fever-PAIN, pero siempre dependemos de la clínica (historia clínica y exploración física) para diferenciar entre un cuadro viral o bacteriano.
El tratamiento antibiótico será principalmente a base de penicilinas, siendo la duración en la mayoría de los casos de 7 a 10 días.4-12
Generalmente, en un proceso bacteriano el detonante es la fiebre, posteriormente la faringodinia de aparición repentina, aunque ésta puede en algunos casos preceder a la fiebre; pueden presentarse también inflamación, hiperemia y exudado faringoamigdalino, crecimiento ganglionar submaxilar o adenopatías tonsilares (en región del triángulo ganglionar cervical); además de petequias en úvula o paladar blando, que pueden ser de amplia sospecha de faringitis estreptocócica, pero no son patognomónicas.1,2,9
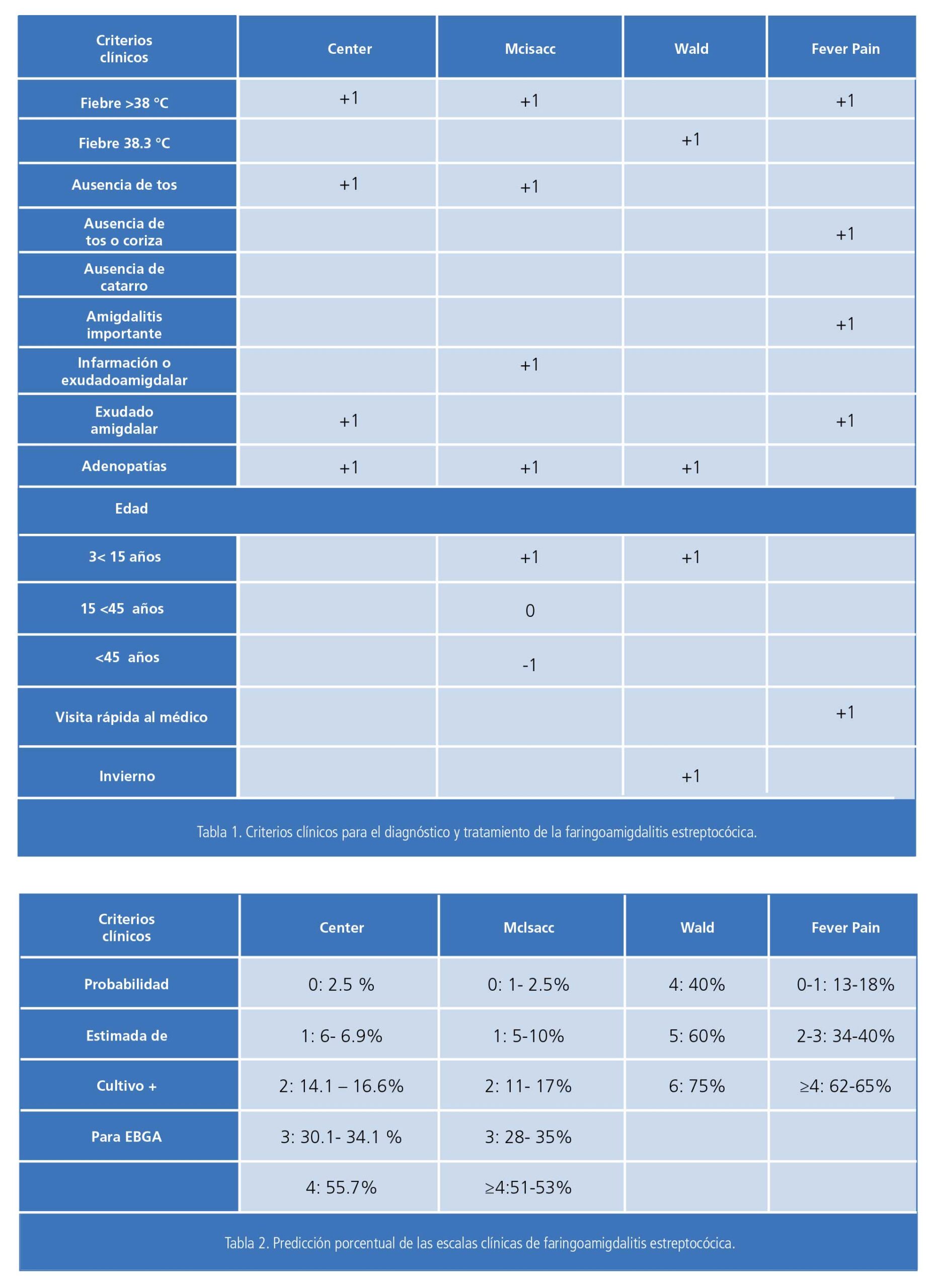
En la actualidad existen escalas de predicción clínica, como los criterios clínicos de Centor modificados por McIsacc, la escala de Wald, y la escala Fever-PAIN. Los criterios clínicos de Centor incluyen: historial de fiebre mayor a 38°C, ausencia de tos, tumefacción de las amígdalas con exudados, ganglios linfáticos cervicales anteriores inflamados. Donde se da 1 punto por criterio, para cero o uno se considera no iniciar antibiótico, en 2 o 3 puntos se podría solicitar estudio de prueba rápida o cultivo faríngeo, en caso de 4 puntos se recomienda estudio de prueba rápida o cultivo faríngeo e inicio de antibioticoterapia empírica. En los criterios de Centor modificados por McIsacc, a diferencia de las otras escalas existentes (excepto la de Wald), se contempla la edad, donde se otorga un punto si se encuentra entre 3 a 15 años, cero puntos si está entre los 15 años y menos de 45 años de edad, y de -1 si es mayor de 45 años, además de fiebre mayor a 38°C, ausencia de tos, adenopatías e inflamación o exudado amigdalino. Si el total de la puntuación es mayor o igual a 3, la conducta a seguir es realizar una prueba rápida estreptocócica o cultivo. En la escala de Wald, se contempla una edad igual o mayor a 5 años y hasta 15 años, temperatura mayor a 38.3°C, época invernal, adenopatías submaxilares, faringitis (ya sea solo eritema o con exudado) y ausencia de resfriado común/ catarro, donde se recomienda con un puntaje igual o mayor a 5 realizar una prueba rápida, y con 4 o menos puntos se recomienda realizar cultivo. En la escala de Fever-PAIN se sugiere que de 0-1 puntos no se dé antibióticos, de 2 a 3 puntos se sugiere no iniciarlos y considerar los posibles efectos adversos de dicha medicación, pero en con una puntuación de 4 ó 5 se debe considerar el inicio de antibioticoterapia. Estos diferentes criterios se muestran en la Tabla 1.1, 4-8
En países desarrollados, no se recomienda el uso de las escalas de predicción clínica antes mencionadas ya que la sensibilidad y especificidad son muy bajas, y la probabilidad estimada máxima encontrada es de 75% (escala de Walt), aunque solo considera a mayores de 5 años de edad. La escala de Fever-PAIN presenta una probabilidad máxima estimada de 65%, con lo que solo se podría alcanzar un estimado de 65% en 1 de cada 3 pacientes que justifique la antibioticoterapia. Estas consideraciones porcentuales se muestran en la Tabla2.9-10
Algunos autores sugieren el inicio de antibioticoterapia cuando no estén disponibles pruebas rápidas o de laboratorio, sobre todo por el riesgo de fiebre reumática (FR). Es importante recordar que la FR es una enfermedad inflamatoria sistémica, cuya patogenia no está suficientemente aclarada, pero que es consecuencia de un evento inmunológico. La FR afecta articulaciones, piel, tejido celular subcutáneo, corazón y sistema nervioso, como consecuencia de una infección faríngea por Streptococcus pyogenes. Tiene una sintomatología típica pero cada vez más se ven casos menos floridos que obligan a hacer un extenso diagnóstico diferencial, incluida la artritis postestreptocócica. Y aunque la enfermedad o el daño cardiaco reumático es menos frecuente en la actualidad (gracias al tratamiento oportuno de la faringoamigdalitis estreptocócica), su prevalencia en ciertas zonas endémicas sigue siendo importante, de ahí la recomendación de tratamiento ante el riesgo de padecer FR. De hecho, se considera como tratamiento o prevención primaria, al correcto diagnóstico, manejo y la antibioticoterapia adecuada de las infecciones respiratorias cau- sadas por EBGA.11-12
Aunque se ha referido que la FR puede continuar teniendo una morbilidad considerable, no se ahondará más sobre ella, dado que no es el objetivo de este artículo de revisión.
El cultivo faríngeo, con sensibilidad del 90% al 95%, se considera el estándar de oro en el diagnóstico, aunque el inconveniente es que los resultados, en el mejor de los casos, se obtienen en un tiempo aproximado de 48 horas
EXÁMENES DE LABORATORIO
Dentro de las recomendaciones prácticas tenemos a la mano las pruebas rápidas, las cuales tienen una sensibilidad de 85% a 100%, con una especificidad cercana al 100% para la prueba rápida por inmunocromatrografía, con resultados en minutos.
El cultivo faríngeo, con sensibilidad del 90% al 95%, se considera el estándar de oro en el diagnóstico, aunque el inconveniente es que los resultados en el mejor de los casos pudieran estar en 48 h.
Las antiestreptolisinas O, pudieran ser útiles, pero se considera un resultado positivo (dependiente de área geográfica, periodo estacional y sitio de infección) un valor de 200 UI/ml, o un aumento de 4 veces el valor basal (fase aguda) comparado con una nueva nuestra en 2 semanas (convalecencia). Haciendo mención que también pueden elevarse en infecciones estreptocócicas no supurativas como fiebre reumática, endocarditis, escarlatina y glomerulonefritis post estreptocócica.
Actualmente se cuentan con pruebas moleculares como la reacción en cadena de la polimerasa (PCR), sondas de ADN e hibridación fluorescente in situ, para la detección de secuencias de ADN específicas del EBGA.
PUNTOS CLAVE
• Con apoyo de las escalas de Wald y McIsaac, se sugiere realizar una prueba rápida, y si esta es positiva, no se recomienda realizar cultivo, ex- cepto en niños mayores o adolescentes con alta sospecha. Si tuviéramos un resultado negativo, se sugiere realizar cultivo faríngeo.
• No se sugiere realizar pruebas en menores de 3 años, a menos que existan factores de riesgo como tener hermanos mayores con infección demostrada de faringoamigdalitis estreptocócica.
• No se recomienda el uso de estas pruebas en pacientes con alta sospecha de cuadro viral.
• Las antiestreptolisinas no están recomendadas de uso rutinario ya que no indican un evento reciente, pudiendo indicarnos un evento pasado o la probabilidad de ser portador, además de que sus valores disminuyen con el uso de corticoesteroides o antibióticos. Otros inconvenientes es que se presentan falsos positivos con Streptococcus disgalactiae subespecies equisimilis (Streptococcus C y G de Lancefield), así como reactividad cruzada en presencia de mieloma múltiple, insuficiencia hepática e hipergammaglobulinemia.
• No se recomienda realizar una nueva prueba rápida ni cultivo para seguimiento de una faringoamigdalitis estreptocócica.
• En contactos intradomiciliarios asintomáticos, no se sugiere realizar prueba rápida ni cultivo o instalar tratamiento de profilaxis antiestreptocócica.1-15
TRATAMIENTO
1. Penicilina V (fenoximetilpenicilina potásica)
por vía oral de acuerdo con la edad del paciente: a. De 1 mes a 11 meses, 62.5 mg cuatro veces al día o 125 mg dos veces al día durante 5 a 10 días.
b. De 1 año a 5 años, 125 mg cuatro veces al día o 250 mg dos veces al día durante 5 a 10 días.
c. De 6 años a 11 años, 250 mg cuatro veces al día o 500 mg dos veces al día durante 5 a 10 días.
d. De 12 años a 17 años, 500 mg cuatro veces al día o 1000 mg dos veces al día durante 5 a 10 días.
El tiempo de cinco días puede ser suficiente para la curación sintomática, pero no bacteriológica, que se alcanza con el régimen de 10 días.
2.- Amoxicilina por vía oral: 40 – 50 mg/kg/ día, cada 12 h o cada 24 h durante 5 a 7 días.
3.- En caso de que la vía oral no sea efectiva: Penicilina G benzatínica intramuscular. Si el paciente pesa menos de 27 kg, se administran 600,000 UI en dosis única. En pacientes de 27 kg o más y adultos, se administran 1,200.000 UI en dosis única.
En caso de alergia a la penicilina (reacción inmediata o acelerada), se pueden prescribir macrólidos, tales como:
1.- Azitromicina 12 mg/kg/día, durante 3 a 5 días.
2.- Claritromicina por vía oral de acuerdo con la edad del paciente:
a.- De 1 mes a 11 años: menos de 8 kg, 7.5 mg/kg dos veces al día durante 5 días 8 kg a 11 kg, 62.5 mg dos veces al día durante 5 días.
12 kg a 19 kg, 125 mg dos veces al día durante 5 días.
20 kg a 29 kg, 187.5 mg dos veces al día durante 5 días.
30 kg a 40 kg, 250 mg dos veces al día durante 5 días.
b.- De 12 años a 17 años, 250 mg a 500 mg dos veces al día durante 5 días.
Si hubiese resistencias a macrólidos, se puede usar clindamicina de 20 a 30 mg/kg/día cada 8 h por 10 días. En caso de alergia retardada, se recomienda el uso de alguna cefalosporina de primera generación por vía oral: cefadroxilo 30 mg/kg/día cada 12 h o cada 24 h durante 7 días.
Lo más recomendable en episodios de repetición y con mala respuesta al tratamiento médico, es realizar interconsulta con el infectólogo, ya que la tonsilectomía no es un procedimiento de rutina.9-16
COMPLICACIONES
I.- Supurativas: absceso retrofaríngeo/periamigdalino, artritis séptica, neumonía, endocarditis, empiema subdural y fascitis necrosante. II.- No supurativas: fiebre reumática, artritis reactiva, escarlatina corea de Sydenham y la glomerulonefritis post estreptocócica.1,10
CONCLUSIONES
Debido al uso indiscriminado de antibióticos en la actualidad y siendo la faringoamigdalitis bacteriana, uno de los principales cuadros clínicos mal diagnosticados, o sobre diagnosticados, independientemente de que los procesos faríngeos en general, son de las principales causas de consulta en la atención primaria pediátrica, se hace necesario el diagnóstico oportuno y certero de la infección estreptocócica vs. viral, para ofrecer el tratamiento preciso, y así evitar en muchos de los casos las complicaciones supurativas y no supurativas, además, si se descarta el proceso bacteriano se evitará el uso excesivo de antibióticos en la comunidad. Se debe realizar un adecuado diagnóstico de esta ya que en la actualidad tenemos información estadística y microbiológica para elegir la mejor opción terapéutica posible. Teniendo a las penicilinas como medicamentos de primera línea.
REFERENCIAS
1. De la Flor Brú J. Infecciones de vías respiratorias altas-1: faringitis aguda y recurrente. Pediatr Integral 2017; 21(6): 377-98
2. Bryant AE, Stevens DL. Streptococcus pyogenes. Mandell, Bennett & Dolin, Enfermedades infecciosas: Principios y prácticas. 9a ed. Elsevier; 2020.
3. Walker MJ, Barnett TC, McArthur JD, et al. Disease manifestations and pathogenic mechanisms of Group A Streptococcus. Clin Microbiol Rev. 2014 Apr;27(2):264-301. doi: 10.1128/ CMR.00101-13. PMID: 24696436; PMCID: PMC3993104.
4. Centor RM, Witherspoon JM, Dalton HP, et al. The diagnosis of strep throat in adults in the emergency room. Med Decis Making. 1981;1(3):239-46. doi: 10.1177/0272989X8100100304. PMID: 6763125.
5. McIsaac WJ, White D, Tannenbaum D, et al. A clinical score to reduce unnecessary antibiotic use in patients with sore throat. CMAJ. 1998 Jan 13;158(1):75-83. PMID: 9475915; PMCID: PMC1228750.
6. McIsaac WJ, Goel V, To T, et al. The validity of a sore throat score in family practice. CMAJ. 2000 Oct 3;163(7):811-5. PMID: 11033707; PMCID: PMC80502.
7. McIsaac WJ, Kellner JD, Aufricht P, et al. Empirical validation of guidelines for the management of pharyngitis in children and adults. JAMA. 2004 Apr 7;291(13):1587-95. doi: 10.1001/jama.291.13.1587. Erratum in: JAMA. 2005 Dec 7;294(21):2700. PMID: 15069046.
8. Wald ER, Green MD, Schwartz B, et al. A streptococcal scorecard revisited. Pediatr Emerg Care. 1998 Apr;14(2):109-11. doi: 10.1097/00006565-199804000-00005. PMID: 9583390.
9. Piñeiro Pérez R, Álvez González F, Baquero-Artigao F, et al.; Grupo Colaborador de Faringoamigdalitis Aguda en Pediatría;
Grupo Colaborador de Faringoamigdalitis Aguda en Pediatría. Actualización del documento de consenso sobre el diagnóstico y tratamiento de la faringoamigdalitis aguda. An Pediatr. 2020 Sep;93(3):206.e1-206.e8. doi: 10.1016/j.anpedi.2020.05.004. Epub 2020 Jun 27. PMID: 32605870.
10. Pavez D, Pérez R, Cofré J, et al. Recomendaciones para el diagnóstico y tratamiento etiológico de la faringoamigdalitis aguda estreptocócica en pediatría. Rev Chilena Infectol. 2019 Feb;36(1):69-77. doi: 10.4067/S0716-10182019000100069. PMID: 31095205.
11. Ros-Viladoms JB. Fiebre reumática – Una enfermedad emergente. An Pediatr Contin. 2010;8(1):17-25
12. Mosquera Angarita JM, Antón López J. Fiebre reumática y artritis postestreptocócica. Protoc diagn ter pediatr. 2020; 2:295-309.
13. Hersh AL, King LM, Shapiro DJ, et al. Unnecessary Anti-biotic Prescribing in US Ambulatory Care Settings, 2010-2015. Clin Infect Dis. 2021 Jan 23;72(1):133-137. doi: 10.1093/cid/ ciaa667. PMID: 32484505; PMCID: PMC9377284.
14. Mustafa Z, Ghaffari M. Diagnostic Methods, Clinical Gui- delines, and Antibiotic Treatment for Group A Streptococcal Pharyngitis: A Narrative Review. Front Cell Infect Microbiol. 2020 Oct 15;10:563627. doi: 10.3389/fcimb.2020.563627. PMID: 33178623; PMCID: PMC7593338.
15. Krüger K, Töpfner N, Berner R, et al.; Guideline group. Clinical Practice Guideline: Sore Throat. Dtsch Arztebl Int. 2021 Mar 19;118(11):188-94. doi: 10.3238/arztebl.m2021.0121. PMID: 33602392; PMCID: PMC8245861.
16. NICE. Sore throat (acute): antimicrobial prescribing [Inter- net]. Ng84. 2018. 1–18 p. Disponible en: https://www.nice.org. uk/guidance/ng84
_________
Este artículo debe citarse como:
Mercado-Díaz CU, Reyes-Gómez U, Coria-Lorenzo JJ, et al. Faringoamigdalitis estreptocócica, la importancia de un diagnóstico correcto. Rev Enferm Infecc Pediatr 2024;36(147):2395-2400.